Vidieť pacienta ako celok sa dá – keď funguje spolupráca
Slová ako „holistický“ alebo „integratívny“ či „celostný“ sa v poslednom čase spájajú skôr s alternatívnou medicínou. Tí, ktorí sa ňou zaoberajú, vytvárajú dojem, že len oni vidia človeka ako jeden celok, so všetkými jeho potrebami a životným príbehom. Je to ale len marketing – na komplexný prístup k chorému určite nemajú žiadnu exkluzivitu. K podobnému cieľu totiž smerujú všetci zdravotníci, len si to spravidla nepíšu na vývesný štít (alebo webovú stránku). Vetu „Liečime pacienta, nie chorobu“ počujú medici počas štúdia veľakrát a väčšina z nich si ju aj neskôr osvojí, aj keď je ťažké sa tým riadiť. Odborné informácie sa valia stále rýchlejšie a sledovať vývoj vo všetkých oblastiach medicíny nedokáže nikto. Špecializácia sa tak nevyhnutne prehlbuje. Sú lekári, ktorí sa dlhé roky zaoberajú len jednou chorobou, na ktorú trpí možno len pár stoviek pacientov. Poznajú všetky štúdie, vedia o najnovších trendoch v liečbe a často sa sami podieľajú na výskume. Také presné zacielenie je v poriadku a chorý z neho profituje. Musí ale dobre fungovať komunikácia s ostatnými. Každý lekár by mal vedieť, kde jeho znalosti a možnosti končia, a poslať chorého tam, kde mu pomôže niekto iný. Len vo vzájomnej komunikácii je možné zachytiť všetky problémy.
A nemusí ísť len o vzácne choroby. Typický pacient vo vyššom veku má vysoký krvný tlak, vysoký cholesterol, začínajúcu cukrovku a nadhmotnosť, bolí ho chrbát a sťažuje sa, že nezvláda, čo preňho predtým bolo bežné. Nie je ľahké určiť, ako najlepšie začať riešiť jeho ťažkosti, ktoré sú navzájom previazané a jedna prehlbuje druhú.
Zohľadniť treba aj niektoré skutočnosti, ktoré zdanlivo idú mimo medicínu – psychologické nastavenie pacienta, jeho výživu, to, ako si sám dokáže poradiť s nepriazňou osudu. Preto ďalšími zapojenými odborníkmi môžu byť nutričný terapeut, psychológ, fyzioterapeut alebo špecializovaná sestra. K základným pilierom pritom vždy patrí prevencia, predchádzanie chorobe je lepšie nielen pre pacienta, ale aj pre systém, ktorý ušetrí zbytočne vynaložené peniaze.
Aktívny a vzdelaný pacient
Základným partnerom v starostlivosti o zdravie je stále praktický lekár. Ideál vidieckeho praktika, ktorý obchádza svojich pacientov v ošúchanej škodovke ako vo filme Vesničko má středisková, je už väčšinou nedosiahnuteľný, napriek tomu sa oplatí chodiť do ordinácie k niekomu, kto sa o pacienta stará roky a včas pozná, že je niečo inak ako zvyčajne.
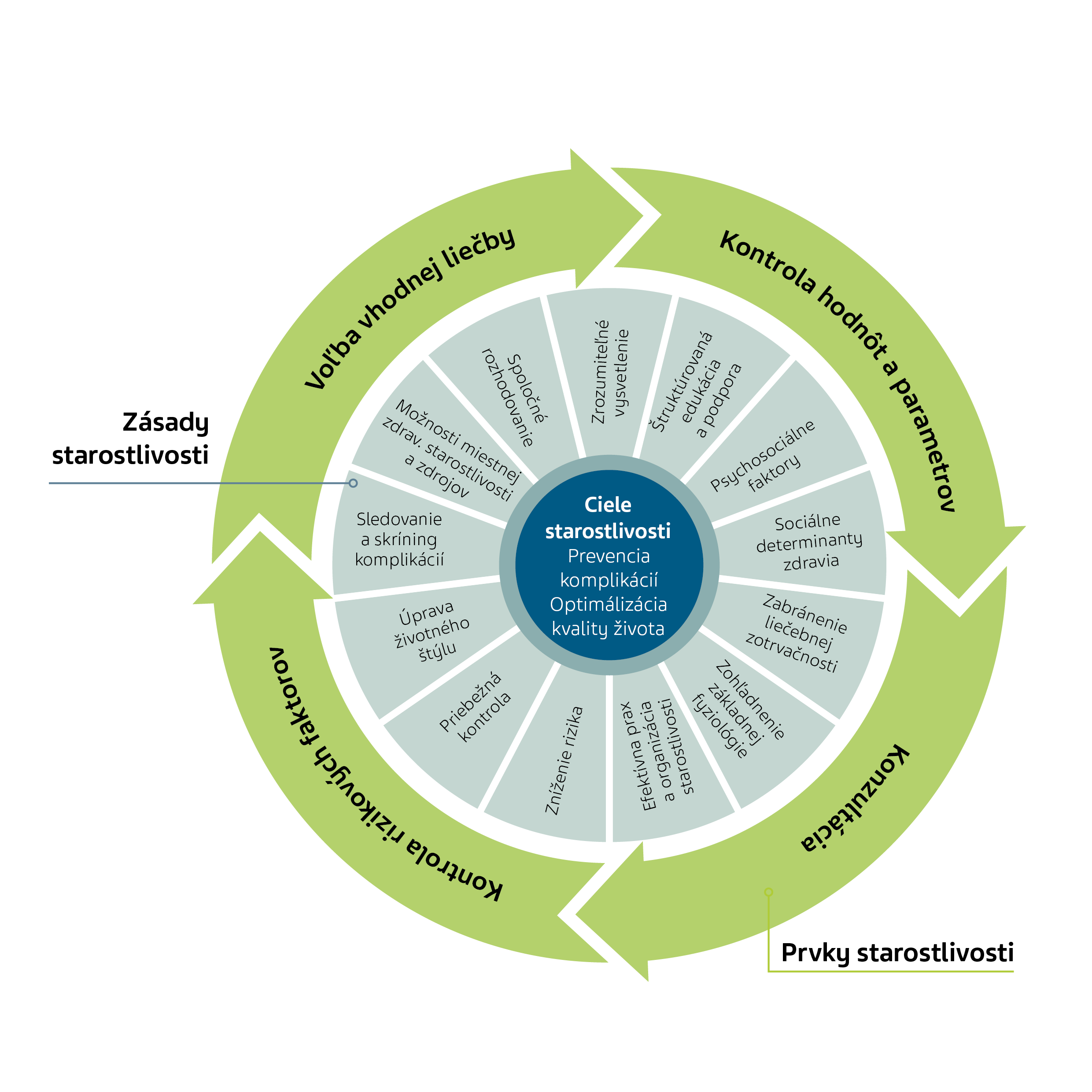
Pacient by sa nemal stať len pasívnym prvkom, ktorý sa necháva posúvať z jednej ordinácie do druhej. Mal by byť hlavným odborníkom na svoj život a mal by prevziať svoj diel zodpovednosti. Aspoň v hrubých rysoch by mal rozumieť tomu, čo sa s ním v danej chvíli deje. Základom by tu mala byť jednoduchá schéma, podľa ktorej sú najprv stanovené ciele liečby. Práve tu by určite názor pacienta mal zaznieť, pretože aj to je cesta, ako predísť nerealistickým očakávaniam. Cieľom liečby potom treba prispôsobiť prvky starostlivosti – či už ide o voľbu konkrétnej terapie, alebo kontrolu rizikových faktorov, pravidelné kontroly a konzultácie. Spojnicou týchto dvoch oblastí je celý rad zásad starostlivosti, niektoré z nich sú čisto odborné a dominujú tu znalosti lekára, avšak iné nutné kroky sú skôr na pacientovi.
Z tých sú u väčšiny chronických ochorení podstatné:
- Úprava životného štýlu – prestať fajčiť, alebo aspoň prejsť na menej škodlivé nikotínové výrobky, dostatočne sa hýbať, upraviť jedálniček.
- Sociálne determinanty zdravia – úspech liečby záleží aj od ekonomickej situácie pacienta. Doplatok za liek je pre niekoho zanedbateľný, pre iného ale môže byť dôvodom k tomu, prečo si recept vôbec nevyzdvihne. Všeobecne platí, že bohatší ľudia sú aj zdravší. Neznamená to nutne, že si zdravie môžu kúpiť, skôr sa o seba viac starajú.
- Psychosociálne faktory – každý sa s chorobou vyrovnáva inak. Veľmi záleží od zázemia pacienta, od toho, či žije v rodine, či má podporu priateľov. Osamelí ľudia trpia pri chorobe viac.
- Štruktúrovaná edukácia a podpora – chorému by mali byť vo vhodnej forme poskytnuté všetky informácie, ktoré sú preňho dôležité. Treba počítať s tým, že jednorazové poučenie spravidla nestačí. Také rozhovory sú časovo náročné, ale z dlhodobého hľadiska sa vyplácajú.
- Sledovanie a systematické vyhľadávanie (skríning) komplikácií – napríklad u diabetikov by malo pravidelne prebehnúť vyšetrenie očného pozadia, pomocou ktorého sa zistí, či cukrovka nepoškodila sietnicu, a tiež vyšetrenie funkcie obličiek (napr. bielkovina v moči). Treba tiež pravidelne kontrolovať nohy a pátrať, či sa na nich neobjavujú otlaky.
- Efektívna prax a organizovanie starostlivosti – nekonečné sedenie v čakárni a dlhé objednávacie lehoty neprospievajú dobrej spolupráci medzi zdravotníkmi a chorými. Aj tu spočíva časť zodpovednosti na pacientovi – pokiaľ sa nemôže v dohodnutom termíne dostaviť, mal by to dať včas vedieť, aby sa nevyužité miesto uvoľnilo inému.
- Zabránenie liečebnej zotrvačnosti – pokiaľ sa stav pacienta zhoršuje (alebo sa nedostavuje očakávané zlepšenie), treba na to včas reagovať.
- Spoločné rozhodovanie – pacient by sa mal vždy aktívne spolupodieľať na voľbe liečebného procesu. Pochopenie a znalosť problematiky potom zlepšujú dodržiavanie odporúčanej terapie.
redakce MEDICAL TRIBUNE CZ